Contenu :
✑ Dr.Midireh.l
◉ Définition
Le terme « ulcère du pied diabétique » (DFU) est imprécis. Il décrit la présence d'une cassure de la peau du pied chez une personne diabétique, qui ne guérit pas rapidement. Les causes de la rupture cutanée sont multiples, et une fois que l'ulcère s'est développé, plusieurs facteurs empêchent sa guérison rapide. Ces causes varient d'une personne à l'autre et évoluent avec le temps.
Selon l'International Working Group on the Diabetic Foot (IWGDF), il s'agit d'une infection, ulcération ou destruction des tissus profonds du pied, associée à une neuropathie et/ou une artériopathie périphérique des membres inférieurs chez le diabétique.
Le traitement efficace d'un ulcère repose sur la compréhension par le clinicien des causes principales à un moment donné et le choix d'une stratégie de prise en charge appropriée.
◉ Classification du pied diabétique
Une grande variété de systèmes de classification a été développée, mais aucun n'a été universellement accepté. Une étude a évalué ces systèmes pour déterminer ceux à recommander selon les objectifs cliniques.
Au total, 37 classifications ont été identifiées, dont 18 ont été exclues après examen critique. Les recommandations incluent :
- Système IDSA / IWGDF : Ce système classe les infections en fonction de leur gravité (le plus pertinent pour les microbiologistes).
- Classification SINBAD : Ce système est utile pour la communication entre cliniciens. Il évalue :
- Site (localisation de la plaie)
- Ischémie (présence d’artériopathie)
- Neuropathie (perte de sensibilité)
- Bactériologie (présence d’infection)
- Aire et profondeur (étendue de la plaie)
- Décharge (mise en décharge du pied)
- Système WIfI : Ce système évalue le risque d’amputation en fonction de trois critères :
- Wound (gravité de la plaie)
- Ischemia (sévérité de l’ischémie)
- Foot Infection (gravité de l’infection)

| Grade | Gravité | Manifestations cliniques |
|---|---|---|
| 1 | Non infecté | Absence de symptômes ou de signes généraux ou locaux d’infection |
| 2 | Infection légère |
Infection sans signes généraux touchant :
|
| 3 | Infection modérée |
Infection sans signes généraux :
|
| 4 | Infection sévère |
Toute infection du pied avec manifestations générales associées,qui se
manifeste par 2 ou plus des constatations suivantes : :
|
Tableau 1 : Classification IDSA / IWGDF
◉ Orientation diagnostic
Le diagnostic d'infection dans le cadre d’un pied diabétique repose sur une évaluation clinique rigoureuse, complétée par des données microbiologiques pour orienter le traitement.
Selon l'IWGDF, infection est suspectée en présence d’au moins deux des signes suivants :
- Augmentation de volume
- Induration
- Érythème péri-lésionnel
- Sensibilité locale ou douleur
- Chaleur locale
- Présence de pus
Chez les patients présentant une neuropathie ou une ischémie avancée, les manifestations classiques d'infection peuvent être absentes ou discrètes. Dans ce contexte, il est utile de rechercher des signes indirects tels que :
- Une odeur fétide, souvent indicatrice d’une surinfection par des germes anaérobies.
- Une coloration anormale ou un tissu nécrotique.
- Des fistules ou un décollement sous-cutané profond.
◉ Prélèvements du pied diabétique
Le prélèvement bactériologique est une étape essentielle pour identifier les agents pathogènes impliqués dans l’infection et orienter le traitement. Cependant, il doit être réalisé dans des conditions optimales pour éviter les contaminations et améliorer la pertinence des résultats.
Indications du prélèvement
Les prélèvements sont indiqués en présence de signes cliniques d'infection (grade ≥2 selon la classification IDSA/IWGDF). En l’absence d’infection clinique, un prélèvement n’est pas recommandé, car il ne différencie pas colonisation et infection active.
Techniques de prélèvement
Les méthodes de prélevèrent s'adaptent à la nature des lésions:
1- Débridement du pied diabétique
Elle est indispensable au moyen d’une curette ou d’un scalpel stérile afin d’éliminer les parties molles nécrosées, les tissus dévitalisés et contaminés et les tissus fibreux pour ne laisser en place que du tissu sain et ainsi faciliter la cicatrisation.
Le débridement diminue la charge bactérienne locale et s’oppose aux conditions locales favorables à la prolifération bactérienne, à l’œdème d’origine inflammatoire et à ses effets délétères sur la perfusion tissulaire.
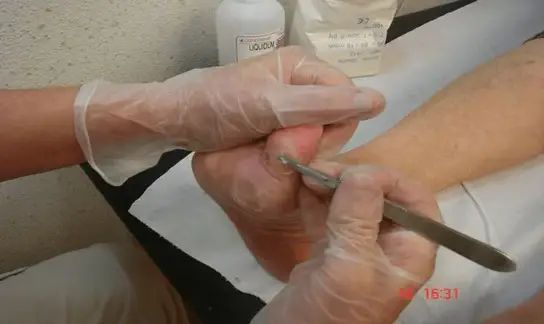
2- L'écouvillonnage superficiel de la plai
- Méthode simple, mais souvent critiquée pour sa faible spécificité.
- Elle se limite à la collecte de la flore de surface, qui peut inclure des contaminants ou des microorganismes colonisants.
- À privilégier uniquement lorsque d'autres méthodes ne sont pas disponibles.
3- Curetage profond :
- Réalisé après nettoyage et débridement de la plaie.
- Permet de collecter des échantillons des tissus sous-jacents.
- Plus fiable que l’écouvillonnage pour identifier les agents pathogènes impliqués.
4- Biopsie tissulaire :
- Considérée comme la méthode de référence.
- Réalisée par prélèvement chirurgical d’un fragment de tissu infecté.
- Indiquée pour les infections complexes ou lorsque les résultats des méthodes moins invasives sont inconclusifs.
- Avantage : différencie efficacement colonisation, infection de surface et atteinte profonde.
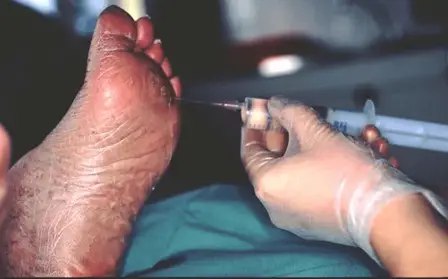
5- Aspiration à l’aiguille fine :
- Indiquée en cas d'abcès ou d’infection des tissus profonds.
- Permet de prélever des échantillons directement de la zone infectée tout en minimisant la contamination.
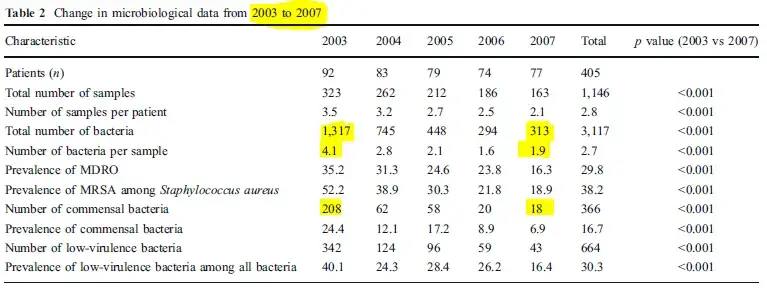
Témoignage de l'institut National de la santé et de la Recherche Médicale (Université de Montpellier)
Depuis 2003, nous avons progressivement modifié notre politique de prise en charge des patients atteints d’ulcère de pied diabétique dans notre hôpital universitaire. En ce qui concerne le prélèvement microbiologique, nous avons changé notre technique en utilisant un prélèvement de tissus profonds obtenu par biopsie ou curetage (grattage de la base de l'ulcère débridé après avoir nettoyé la plaie) au lieu d'un prélèvement superficiel (obtenu en faisant rouler un coton-tige sur la surface de la plaie). En conséquence, il y a eu une diminution frappante du nombre d'agents pathogènes par échantillon de 4,1 à 1,9. En parallèle, le taux de récupération des bacilles à Gram négatif a diminué régulièrement, reflétant l'augmentation du taux de cocci à Gram positif, De plus, le taux de prévalence des micro-organismes multirésistants (MDRO) a considérablement et régulièrement diminué, diminuant de moitié entre 2003 et 2007
6- Prélèvements à réaliser en cas d'ostéite aiguë
La biopsie osseuse est la méthode de référence pour le diagnostic microbiologique de l’ostéite aiguë chez les patients diabétiques. Elle permet d’obtenir un échantillon représentatif de l’os infecté.
La biopsie osseuse peut être obtenue :
- Par un geste chirurgical.
- Par ponction (trocart) percutanée radio- ou écho-guidée.

Ce geste peut être réalisé sans anesthésie locale chez de nombreux patients du fait de la neuropathie sensitive. Plusieurs zones peuvent être prélevées.

Choix des prélèvements à effectuer en fonction du type de la plaie
◉ Pied diabétique au laboratoire
1. Culture des prélèvements
Les prélèvements doivent être transportés dans un milieu de transport approprié, tel que le milieu Amies, afin de préserver la viabilité des microorganismes jusqu’au traitement au laboratoire.
Pour les bactéries aérobies : Ensemencement sur différents milieux nutritifs, notamment :
- Gélose au sang : favorise la croissance de la plupart des bactéries aérobies.
- Gélose au sang cuit supplémentée : enrichie en facteurs de croissance, elle est idéale pour les microorganismes exigeants.
- Milieux sélectifs pour entérobactéries : utilisés pour isoler spécifiquement ces pathogènes.
Pour les bactéries anaérobies :
- Ensemencement sur des milieux spécifiques, tels que le milieu pré-réduit au sang enrichi en hémine et en vitamine K1.
- Une stricte chaîne d’anaérobiose doit être respectée pour éviter l’inactivation des microorganismes sensibles à l’oxygène.
Les cultures sont incubées à environ 37 °C pendant une durée pouvant aller jusqu’à 7 jours.
Pour les Biopsie tissulaire ou osseuse, les fragments sont découpés et broyés, sous PSM-2, en présence de sérum physiologique stérile. Une culture anaérobie doit aussi être réalisée
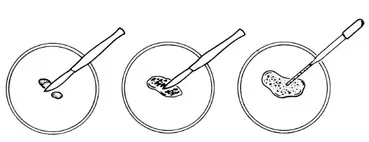
Homogénéisation des tissus au scalpel stérile.

Homogénéisation des tissus au mortier et au pilon.
2. Interprétation des résultats microbiologiques
L’interprétation des résultats de culture dans le cadre du pied diabétique est une étape cruciale pour guider le traitement. Cependant, elle est souvent complexe et nécessite une approche méthodique, tenant compte de plusieurs facteurs.
- La nature de l’échantillon : Les prélèvements profonds (biopsies) sont plus spécifiques que les prélèvements superficiels (écouvillons).
- La qualité du prélèvement : Un prélèvement mal réalisé peut conduire à des résultats non pertinents (ex : contamination par la flore colonisante).
- Le conditionnement et l’acheminement : Un transport inadéquat peut compromettre la viabilité des microorganismes.
- La nature des bactéries isolées : Certaines bactéries sont clairement pathogènes (ex : Streptococcus pyogenes), tandis que d’autres sont souvent des commensaux ou des pathogènes opportunistes (ex : Corynebacterium).
Pour mieux interpréter les résultats de culture et fournir une thérapie antimicrobienne optimale, les cliniciens doivent être familiarisés avec les isolats microbiens dans leur propre région de pratique.
Il n'est pas facile de préciser la signification clinique des bactéries isolées. Il est clair pour les micro-organismes hautement virulents, tels que Streptococcus pyogenes, mais pas pour la plupart des autres espèces récupérées qui sont généralement des agents pathogènes opportunistes ou commensaux :
- Les infections ulcéreuses sont souvent polymicrobiennes et mixtes, impliquant des bactéries Gram positif (aéro-anaérobies facultatives et anaérobies), des bactéries Gram négatif et des levures comme Candida spp..
- Dans les infections récentes, les cultures révèlent le plus souvent un seul organisme pathogène, avec Staphylococcus aureus et diverses espèces de Streptococcus parmi les plus fréquemment isolés.
- Les infections superficielles, telles que l’érysipèle et la cellulite, sont principalement causées par des bactéries Gram positif, notamment les streptocoques bêta-hémolytiques des groupes A, B, C et G, ainsi que Staphylococcus aureus.
- Dans les infections à long terme, S. aureus et les streptocoques restent des agents pathogènes majeurs, bien que leur rôle diminue au fil du temps. Une augmentation des isolats de staphylocoques à coagulase négative (SCN), Enterococcus spp., bacilles Gram négatif (notamment Pseudomonas aeruginosa) et bactéries anaérobies est également observée.
- Les cas de fascite nécrosante et de gangrène impliquent fréquemment des cocci Gram positif, des entérobactéries, des bacilles Gram négatif non fermentatifs et des bactéries anaérobies.
- Selon le Journal of Vascular Surgery, les principales bactéries responsables des infections sont S. aureus (SARM et SASM) et les streptocoques. Un traitement ciblé sur ces agents pathogènes majeurs suffirait à éliminer les bactéries associées, introduisant ainsi le concept de « tête du serpent ». Ce concept suggère qu’en éliminant les cocci Gram positif (la tête du serpent), les bacilles Gram négatif et les anaérobies (le corps du serpent) seraient également neutralisés.
- En première intention, il est conseillé de ne pas cibler les germes moins virulents ou commensaux, tels que les staphylocoques à coagulase négative (SCN), les corynébactéries, Pseudomonas aeruginosa ou les entérocoques.
- Le rôle des entérocoques est controversé. Malgré leur résistance naturelle à l’ertapénem, une bonne réponse clinique a été observée chez les patients traités par cet antibiotique pour des infections impliquant ces bactéries.
- Pseudomonas aeruginosa, une bactérie produisant une couche muqueuse, est fréquemment isolée dans les ulcères chroniques à long terme. Les facteurs de risque incluent des conditions favorisant la macération et des traitements antimicrobiens récents. Son rôle pathogène reste incertain, car les patients répondent de manière similaire à des traitements par ertapénem ou pipéracilline-tazobactam.
- Chez un pourcentage significatif de patients, diverses espèces de Corynebacterium sont isolées. Longtemps considérées comme peu pathogènes, des études récentes suggèrent qu’elles jouent un rôle important dans le biofilm caractéristique des infections chroniques du pied diabétique. Ces bactéries doivent être prises en considération si elles sont isolées à plusieurs reprises ou en cas de doute clinique, notamment en présence d’un état septique.
| Type de plaie du pied | Pathogènes |
|---|---|
| • Plaie superficielle récente sans antibiothérapie récente | • Streptocoques β-hémolytiques • Staphylococcus aureus |
| • Plaie chronique (≥ 1 mois) • Plaie antérieurement traitée par antibiotiques |
• Streptocoques β-hémolytiques • Staphylococcus aureus • Entérobactéries |
| • Plaie traitée par des céphalosporines d’évolution défavorable | Entérocoques |
| • Lésion macérée | Pseudomonas spp. (fréquemment en association avec d’autres bactéries) |
| • Plaie de longue durée (ulcère ≥ 6 mois), • Traitement antérieur par des antibiotiques à large spectre |
• Association de cocci à Gram positif aérobies (Staphylococcus aureus,
streptocoques β-
hémolytiques, staphylocoques à coagulase négative, entérocoques ), et
de
bacilles
à Gram
négatif ( entérobactéries, bacilles à Gram négatif non fermentatifs,
Pseudomonas
spp. ), • ±corynébactéries, ±Candida spp. |
| • Odeur nauséabonde, • Nécrose, • Gangrène |
• Cocci à Gram positif aérobies, • Entérobactéries,, • Bacilles à Gram négatif non fermentatifs, Pseudomonas spp.,, • Anaérobies stricts |
Corrélations et Orientation clinico-bactériologiques "Source : SPECTRA BIOLOGIE"
◉ Conclusion
L'interprétation microbiologique et la prise en charge des infections du pied diabétique nécessitent une approche multidisciplinaire et rigoureuse. Le diagnostic microbiologique joue un rôle crucial dans l'orientation thérapeutique, permettant de cibler les agents pathogènes responsables des infections et d’adapter les traitements en conséquence.

